Después de un año manteniendo relaciones sexuales sin lograr el embarazo evolutivo, se sospecha que puede haber algún problema de fertilidad, ya sea en el hombre, en la mujer o en ambos. Para descubrirlo, es necesario hacer una serie de pruebas a ambos miembros de la pareja.
En concreto, las pruebas más frecuentes para valorar la fertilidad en el hombre son el seminograma, la exploración física y el análisis hormonal. Además de estos estudios básicos de fertilidad masculina, existen otros más específicos como el test hipoosmótico, el FISH espermático, el cariotipo, etc.
En este artículo hablaremos sobre todas estas pruebas a las que se someten los hombres que quieren ser padres y no lo consiguen de forma natural.
A continuación tienes un índice con los 8 puntos que vamos a tratar en este artículo.
- 1.
- 2.
- 3.
- 4.
- 4.1.
- 4.2.
- 4.3.
- 4.4.
- 4.5.
- 4.6.
- 5.
- 5.1.
- 5.2.
- 5.3.
- 5.4.
- 6.
- 7.
- 8.
Exploración física de los genitales
Uno de los primeros pasos ante la sospecha de infertilidad masculina es hacer una anamnesis o historia clínica del paciente. Se trata de una entrevista con el especialista para que éste pueda analizar la salud general del varón, sus antecedentes, la calidad de las relaciones sexuales, etc.
A continuación, se analiza el aparato reproductor del hombre para estudiar la presencia de alguna anomalía física que pueda estar impidiendo la concepción.
Generalmente, el especialista (urólogo) realiza las siguiente pruebas:
- Medición del peso y altura del hombre.
- Exploración y palpación de abdomen, ingles, pene, testículos y próstata. En el caso de los testículos, se estudiarán detenidamente aspectos como el volumen o la consistencia de los mismos.
- Ecografía de la zona genital, aunque este estudio no siempre se realiza.
El objetivo de todos estos estudios es descubrir si existe algún problema en la anatomía de los genitales que esté dificultando la deposición del semen en la vagina. Además, la palpación testicular puede hacer sospechar al especialista de algún error en la espermatogénesis (producción de espermatozoides) o alguna alteración que impida la salida de los espermatozoides en la eyaculación.
El seminograma
Una vez comprobado que no existen problemas anatómicos en el hombre que dificulten el coito, se realiza un seminograma, también conocido como espermiograma o espermograma.
Se trata de un análisis detallado de una muestra de semen, obtenida por masturbación tras un periodo de abstinencia de entre 3 a 5 días. En este examen del esperma, se analiza la muestra, tanto a simple vista como bajo el microscopio y se estudian diferentes parámetros de calidad seminal, lo cual permite intuir la capacidad de fecundación de los espermatozoides.
Los aspectos que suelen analizarse en un seminograma son:
- Volumen de semen eyaculado.
- Viscosidad.
- pH.
- Movilidad espermática.
- Morfología de los espermatozoides.
- Concentración espermática.
- Presencia de células extrañas.
- Vitalidad de los espermatozoides.
En base a los resultados obtenidos del análisis del semen y su comparación con los valores de referencia establecidos por la Organización Mundial de la Salud (OMS), se determinará la calidad del semen analizado.
Si se aprecia alguna anomalía en ciertos parámetros seminales, se diagnosticará la patología correspondiente. Entre las más comunes se encuentran:
- Azoospermia: cuando no se aprecian espermatozoides en el eyaculado analizado.
- Astenospermia o astenozoospermia: los espermatozoides presentan problemas de movilidad.
- Oligospermia u oligozoospermia: la concentración espermática es baja (menor a 15 millones de espermatozoides/ml).
- Teratospermia o teratozoospermia: la muestra seminal contiene más del 96% de los espermatozoides con formas anómalas.
Si quieres saber más sobre esta prueba, te recomiendo consultar este artículo: ¿En qué consiste el seminograma?
Análisis de hormonas masculinas
La producción de espermatozoides tiene lugar en el testículo gracias a la acción de hormonas sexuales. Una alteración del sistema hormonal puede dificultar o impedir la espermatogénesis y, ello, derivar en baja calidad seminal e infertilidad masculina.
A continuación, se detallan las hormonas más comúnmente analizadas en los varones.
- Testosterona
- los valores normales de la hormona testosterona en la edad adulta se sitúan entre los 300 y los 1.000 ng/dl. Cuando un hombre presenta niveles inferiores a la normalidad, puede indicar retraso de la pubertad, tumor benigno en la hipófisis, traumatismo testicular, infección, alteraciones inmunitarias, etc. En cambio, si el varón contiene elevados niveles de esta hormona se relaciona con cáncer testicular, hiperplasia suprarrenal congénita, resistencia a los andrógenos, consumo de drogas o medicamentos específicos, etc.
- FSH
- también conocida como hormona foliculoestimulante. Se trata de una hormona que es sintetizada por la hipófisis y cuyos valores normales se sitúan entre 1 y 12 mUI/mL. La hormona FSH estimula la acción de las células de Sertoli, lo cual favorece la síntesis de testosterona y la producción de espermatozoides.
- LH
- también conocida como hormona luteinizante. Se trata de una hormona que es sintetizada por la hipófisis y cuyos valores normales se sitúan entre 2 y 12 mUI/mL. La hormona LH estimula la acción de las células de Leydig, relacionadas con la producción de testosterona.
- Prolactina
- es una hormona relacionada con la actividad de la hormona LH y la síntesis de testosterona. Sus valores normales deben situarse entre los 2,5 y los 17 ng/mL. Valores superiores de hormona prolactina a los indicados se asocian con bajos niveles de testosterona, impotencia masculina, ginecomastia, infertilidad, hipotiroidismo y sospecha de tumor hipofisario.
Pruebas adicionales
El estudio del semen, la exploración de los genitales y el análisis de hormonas son las pruebas básicas que se realizan para determinar el estado de fertilidad del varón e intentar descubrir las causas por las que el embarazo no llega.
Cuando estas pruebas no ayudan a diagnosticar la razón de infertilidad o cuando se necesita confirmar el diagnóstico obtenido, se pueden solicitar pruebas adicionales como las que comentamos en los siguientes apartados.
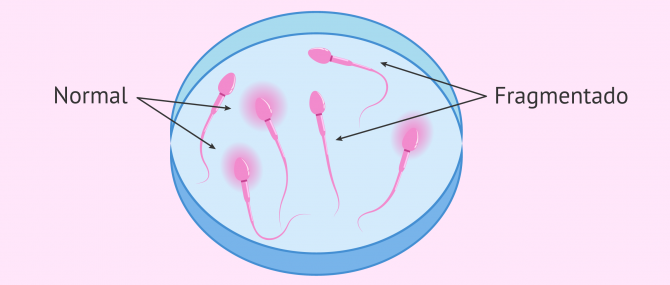
Estudio de fragmentación de ADN
Si los espermatozoides presentan un alto grado de fragmentación en el ADN, puede ocurrir dificultad para lograr un embarazo y también alteraciones en el desarrollo del embrión.
Una de las pruebas para evaluar la fragmentación espermática consiste en distinguir la presencia de espermatozoides con halo (normales) de los que no tienen halo (fragmentados). Al poner los espermatozoides en un medio ácido, se rompe la estructura de la hebra de ADN y aparece un halo alrededor de la cabeza del espermatozoide. Si la cadena de ADN está fragmentada, el medio ácido no provoca el desenrollamiento de la cadena y, por tanto, no es posible apreciar el halo.
Aquellos hombres que muestren un porcentaje superior al 30% de fragmentación en el ADN espermático necesitarán recurrir a técncias de reproducción asistida para lograr una gestación.
Cariotipo
El cariotipo es el estudio del conjunto de cromosomas de una célula. Esta prueba citogenética permite descubrir la existencia de anomalías genéticas que puedan ser la causa de la infertilidad. Para ello simplemente es necesario la extracción de una muestra de sangre.
En la actualidad, el cariotipo se ha convertido en una prueba de rutina para la mayoría de los centros de reproducción asistida.
Cultivo del semen
El cultivo seminal, también conocido como espermocultivo, consiste en un estudio bacteriológico del semen. Esta prueba se suele solicitar cuando en el seminograma se observa una concentración de leucocitos mayor a 1 millón/ml de semen. Esta cantidad de leucocitos suele ser indicativo de infección y, por ello, hacer el cultivo seminal es de gran utilidad, pues puede ayudar a determinar cuál es el agente infeccioso.
El dolor testicular, la inflamación de testículos, la aparición de sangre en el esperma o algún cambio de color u olor en el semen son también indicaciones del cultivo seminal.
Biopsia testicular
La biopsia testicular consiste en obtener, mediante cirugía, una pequeña fracción del testículo para analizarla en el laboratorio en busca de espermatozoides viables. Se trata, por tanto, de obtener espermatozoides directamente del testículo.
Esta prueba es útil en casos de azoospermia o ausencia de espermatozoides en el eyaculado, ya que permite distinguir si estamos ante un problema de producción de espermatozoides (azoospermia secretora) o de bloqueo del paso de los mismos (azoospermia obstructiva).
Por otra parte, además de una prueba diagnóstica, es también un tratamiento para lograr el embarazo porque, en caso de encontrar espermatozoides viables, permite la realización de la técnica de ICSI (inyección intracitoplasmática de espermatozoides).
En el siguiente enlace puedes obtener más información acerca de esta prueba: ¿Cómo y cuándo se hace la biopsia de testículo?
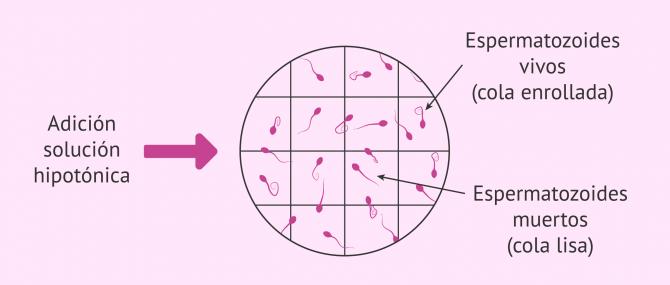
Test hiposmótico
Para que el espermatozoide pueda penetrar en el óvulo y permitir la fecundación, es necesario que su membrana no esté dañada y funcione correctamente. Para comprobar esto, se lleva a cabo+ la prueba hiposmótica.
Este test consiste en colocar los espermatozoides en un medio bajo en sales (medio hipotónico), de tal manera que, si la membrana está intacta, el medio pasará al interior del espermatozoides por osmolaridad, éste se hinchará y la cola del espermatozoide se enrollará.
FISH espermático
Otra prueba muy frecuente en el hombre es la hibridación in situ fluorescente o FISH de espermatozoides, una prueba citogenética que marca ciertos cromosomas de los espermatozoides con sondas fluorescentes. De esta forma, se puede determinar si los espermatozoides contienen la dotación cromosómica normal, ya que únicamente presentarían una señal fluorescente para cada cromosoma analizado.
El FISH de espermatozoides se recomienda cuando existen alteraciones en el cariotipo, seminograma con valores anormales, después de un tratamiento oncológico, fallos de implantación en ciclos previos, etc.
Preguntas de los usuarios
¿Cuáles son los valores normales del seminograma?
Los valores que se consideran normales en un análisis de semen son los siguientes:
- Concentración > 15million/ml
- Motilidad > 40%
- Morfología > 4%
- Vol >1.5ml
¿Cuál es el precio de las pruebas de fertilidad masculina?
El estudio para analizar la fertilidad del hombre tiene un coste aproximado de entre 100 y 200 euros, dependiendo de las pruebas que incluya. Lo habitual es que, como mínimo, se incluya el seminograma y la exploración física. El análisis hormonal es algo que no siempre se contempla.
En cuanto al resto de pruebas, no estarán en el presupuesto inicial de un estudio de fertilidad. Por ello, en caso de necesitarlas, se recomienda consultar el coste previamente.
Debemos tener en cuenta que los precios pueden variar de unos a otros centros.
¿Existen síntomas que me puedan indicar si soy o no un hombre estéril?
Generalmente, la mayoría de alteraciones de la fertilidad masculina no dan lugar a síntomas específicos. No obstante, existen algunas de ellas que pueden derivar en inflamación y enrojecimiento de la zona genital; cambios de color, olor o consistencia del semen; dolor, etc.
Por ejemplo, es posible que un hombre no tenga síntomas de azoospermia y únicamente descubra esta patología seminal al realizar el seminograma. Por el contrario, un desajuste hormonal puede dar lugar a, por ejemplo, cambios de humor, pérdida de la libido u otros síntomas que hagan sospechar al paciente.
¿Existen pruebas de fertilidad masculina caseras?
Existen test caseros que se pueden comprar en la farmacia y que permiten medir algunos parámetros de calidad del semen como la concentración. Mucha gente los conoce como predictor masculino.
En cualquier caso, estos test de fertilidad miden solo uno o dos parámetros seminales y no son muy fiables. Por ello, siempre se recomienda realizar el seminograma completo en un centro especializado.
Lectura recomendada
En el artículo hemos hablado de las principales alteraciones seminales que podemos descubrir mediante el seminograma, pero existen otras. ¿Quieres saber cuáles son? Descúbrelas en este enlace: Anomalías de la calidad del semen.
Por otra parte, hemos comentado que la infertilidad puede deberse a problemas en el hombre, en la mujer o en ambos. Por esta razón, ante la ausencia de embarazo tras un año de búsqueda, no solo debe hacerse pruebas el hombre sino también la mujer. Conoce las pruebas de fertilidad femenina más comunes en este artículo: ¿Cómo saber si una mujer es estéril?
Hacemos un gran esfuerzo para ofrecerte información de máxima calidad.
🙏 Por favor, comparte este artículo si te ha gustado. 💜💜 ¡Nos ayudas a seguir!
Bibliografía
Andrade-Rocha FT (2003). Semen analysis in laboratory practice: an overview of routine test. J Clin Lab Anal 2003; 17: 247-258.
Baker DJ (2007). Semen analysis. Clin Lab Sci; 20: 172-187; quiz 188-192.
Cardona-Toro LE (1996). Espermograma: indicaciones e interpretación. Medicina & Laboratorio; 6: 267-275.
G.R. Dohle, T. Diemer, A. Giwercman, A. Jungwirth, Z. Kopa, C. Krausz (2010). Guía clínica sobre la infertilidad masculina. European Association of Urology 2010 (actualización en abril de 2010)
Guzick DS, Overstreet JW, Factor-Litvak P, Brazil CK, Nakajima ST, Coutifaris C, et al. (2001). Sperm morphology, motility, and concentration in fertile and infertile men. N Engl J Med; 345: 1388-1393.
Kvist U, Björndahl L. ESHRE Monographs: Manual on Basic Semen Analysis. Oxford: Oxford University Press, 2002.
Male infertility best practice policy committee of the American Urological Association (AUA) (2010). The optimal evaluation of the infertile male. AUA Best Practice Statement.
Matorras R, Hernández J (eds.) (2007): Estudio y tratamiento de la pareja estéril: Recomendaciones de la Sociedad Española de Fertilidad, con la colaboración de la Asociación Española para el Estudio de la Biología de la Reproducción, de la Asociación Española de Andrología y de la Sociedad Española de Contracepción. Adalia, Madrid.
Menkveld R, Stander FS, Kotze TJ, Kruger TF, van Zyl JA (1990). The evaluation of morphological characteristics of human spermatozoa according to stricter criteria. Hum Reprod; 5: 586-592
Muller CH (2000). Rationale, interpretation, validation, and uses of sperm function tests. J Androl;21:10- 30.
Pierik FH, Van Ginneken AM, Dohle GR, Vreeburg JT, Weber RF (2000). The advantages of standardized evaluation of male infertility. Int J Androl; 23(6): 340-6.
Sociedad Española de Fertilidad (SEF) (2011). Manual de Andrología. Coordinador: Mario Brassesco. EdikaMed, S.L. ISBN: 978-84-7877.
Sociedad Española de Fertilidad (SEF) (2011). Recomendaciones para el estudio básico de la infertilidad masculina. En: Andrología (Cap. 43)
Weidner W, Colpi GM, Hargreave TB, Papp GK, Pomerol JM, Ghosh C; EAU Working Group on Male Infertility (2002). EAU guidelines on male infertility. Eur Urol;42:313-22.
World Health Organization (WHO) (2000). WHO Manual for the Standardized Investigation, Diagnosis and management of the infertile male. Cambridge: Cambridge University Press.
World Health Organization (WHO) (1992). Laboratory manual for the examination of human semen and sperm-cervical mucus interaction. 3rd ed. Cambridge, UK; Cambridge University Press.
Preguntas de los usuarios: '¿Cuáles son los valores normales del seminograma?', '¿Cuál es el precio de las pruebas de fertilidad masculina?', '¿Existen síntomas que me puedan indicar si soy o no un hombre estéril?' y '¿Existen pruebas de fertilidad masculina caseras?'.
Autores y colaboradores




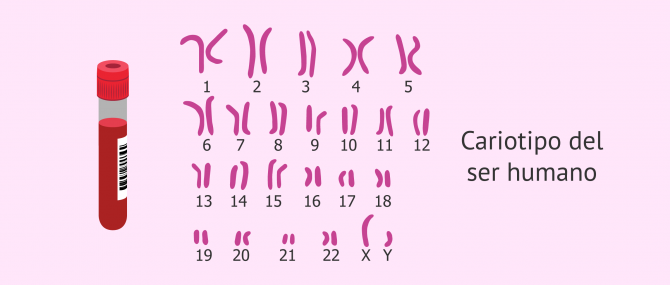





Por favor, solicito su ayuda para determinar si puedo ser o no padre. Comparto mis resultados
Color: Blanquecino
Volumen: 2
Aspecto: Heterogéneo*
Viscosidad: Anormal*
pH: 7.8
Licuefacción: Incompleta*
Vitalidad Espermática:70
Leucocitos: 4
Concentración Espermática: 25
Hematíes: 0-1
Levaduras: No se Observaron
Gérmenes: Escasos
Nro total de espermatozoides: 50
Movilidad Progresiva: 20
Movilidad no progresiva: 35
Inmóviles: 45
Espero su pronta respuesta. saludos
Hola JosueBrian9,
Un semen muy viscoso provoca problemas en la movilidad de los espermatozoides, lo que dificulta la fecundación y, por tanto, el embarazo.
En relación a la vitalidad espermática, está dentro de la normalidad según los valores de referencia de la Organización Mundial de la Salud, ya que se considera normal a partir de un 58% de espermatozoides vivos. Además, tanto la concentración de espermatozoides por mL como la concentración espermática total (siempre y cuando se esté hablando de millones) están también correctas.
Sin embargo, la movilidad espermática está alterada, lo que se relaciona como te he indicado anteriormente con la viscosidad. La OMS establece que una muestra seminal deben tener al menos un 40% de espermatozoides móviles, pero un 32% de ellos debe hacerlo de manera progresiva. Si este último porcentaje es inferior, como ocurre en tu caso, la cantidad de espermatozoides que pueden avanzar para encontrarse con el óvulo son pocos, lo que puede provocar problemas para conseguir un embarazo de manera natural, aunque no imposible.
En estas situaciones, si se lleva un tiempo intentando el embarazo natural y no se ha logrado, lo aconsejable es visitar a un especialista en fertilidad. El tratamiento de fertilidad más recomendado sería la FIV-ICSI.
Espero haberte ayudado.
Un saludo.
Este es el resultado de mi marido.
Volumen espermático 4.7 el
Apariencia normal
Viscosidad normal
PH espermático 8.0
Concentración de espermatozoides 9.0
Espermatozoides normales 1.7
Espermatozoides inmóviles 43.0
Espermatozoides móviles 57.0
Movilidad tipo a (progr.rápida) 19%
Movilidad tipo b (progresiva) 24%
Movilidad tipo c (no progresiva) 14%
¿Me podéis ayudar? Gracias
Hola Mcarmen,
Un valor de concentración espermática por mL de eyaculado de 9 es bastante bajito. La Organización Mundial de la Salud (OMS) establece como valor de referencia que una muestra seminal debe tener al menos 15 millones de espermatozoides por mL o una concentración total de 39 millones. En caso contrario, el diagnóstico sería oligozoospermia.
En relación a los espermatozoides normales, no entiendo muy bien el resultado indicado. Si se trata de 17 espermatozoides con formas normales, sería correcto. El valor de referencia de la OMS para la morfología espermática es de un 4%. En cambio, si el resultado es inferior a este porcentaje, la morfología estaría alterada.
Por último, una muestra seminal se considera normal en cuanto a la movilidad cuando tiene al menos un 40% de espermatozoides móviles y un 32% de ellos lo hacen de manera progresiva. Por tanto, tus resultados son normales en cuanto a la movilidad.
Espero haberte ayudado.
Un saludo,
Esta por debajo del 4%.
Llevamos un año intentándolo y estamos pensando acudir alguna clínica. ¿Hay viabilidad de embarazo teniendo en cuenta estos valores?
Gracias
Hola Mcarmen,
En ese caso, el resultado del seminograma de tu marido es oligoteratozoospermia, es decir, alteraciones en la concentración y morfología de los espermatozoides.
El embarazo natural es complicado, pero existen posibilidades mediante técnicas de reproducción asistida. En concreto, el tratamiento de fertilidad aconsejado será la FIV-ICSI, ya que únicamente se requiere el mismo número de espermatozoides normales que óvulos se vaya a fecundar.
Si necesitas ayuda para seleccionar una clínica de fertilidad, te recomiendo acceder al Informe de Fertilidad. Se trata de una herramienta a través de la cual recibirás un listado personalizado de las clínicas de tu zona de interés que cumplen con nuestros criterios de calidad y que mejor se adaptan a tus necesidades. Además, obtendrás información de precios, consejos útiles para la primera visita, explicaciones detalladas de los tratamientos, etc.
Espero haberte ayudado.
Un saludo.
Muchas familias quieren tener niños , pero no cada mujer puede quedarse embarazada . Gracias a nuestra medicina de hoy! Soy la madre del vientre de alquiler y nunca he pensado que eso es antinatural . Mi bebé nació sano y somos la familia más feliz del mundo, gracias a la clínica de Ucrania que nos ayudó muchísimo ser padres! Mi hija tiene 3 años ya. Gracias a nuestra doctora Elena tan buena profesionista !
He realizado dos seminogramas en distintos centros (uno privado y uno público), en el primero me diagnosticaron teratozoospermia y en el segundo astenozoospermia (18% de progresivos). Me dijeron que tenía que someterme a tratamientos de reproducción asistida si quería ser padre. Mejoré un poco mis hábitos alimenticios y… tuve una niña (antes del segundo seminograma) y vamos camino de otr@ más. Antes de nada decir que mi mujer no lo tuvo con otro (que nos conocemos y ya sé por donde vais a ir). No prentendo desprestigiar la reproducción asistida, pero sí decir que aún queda mucho por avanzar en ella (al igual que en todas las disciplinas), y que antes de someterme a tratamientos médicos intentaría cambiar hábitos de vida.
Buenos dias
me podrias por favor ayudar a interpretar el examen de espermograma que le hicieron a mi esposo y decirme si para esas anomalias que salieron hay tratamiento o definitivamente ya tiene un problema de infertilidad
volumen: 0.9ml
aspecto: lig. turbio
color: blanquecino
viscosidad: disminuida
pH: 9.0
licuefaccion: 33min
espermatozoides: +++
leucocitos: ocacionales
eritrocitos: no se observa
celulas epiteliales: +
trichomonas: no se observa
MOTILIDAD
moviles: 65%
activos: 49%
lentos: 11%
in situ: 5%
Inmoviles: 35%
vivos: 92 %
muertos: 8%
Numero de espermatozoides
Por ml: 59 millones
Total: 53 millones
MORFOLOGIA
Normales: 82%
Anormales: 18%
INTERPRETACION:
HIPOSPERMIA
ALTERACION EN AL MOTILIDAD
OLIGOSPERMIA
Por favor podrias ayudarme muchas gracias
Buenas noches me podrían decir que significa porfavor
EXAMEN FÍSICO
RECUENTO ESPERMÁTICO
Volumen: 2.0 ml *N > 1.5 ml Viscosidad: AUMENTADA Color: GRIS
Cantidad: 80 x 106/ml *N > 15 x 106 /ml Total: 160.0 x 106/ml *N > 22.5 x6 /ml eyaculado
Móviles progresivos: 64%
Móviles no progresivos: 7%
Inmóviles:29%
*N: Móviles totales: >= a 40% Móviles progresivos: >= a 32%
Vitalidad
COLORACIÓN NIGROSINA – EOSINA
Vivos: 96 % Muertos: 4 %
*N= Vivos >= a 58%
MORFOLOGÍA
COLORACIÓN DE SHORR
NORMAL 0%
Anormales: 100%
Anomalías de cabeza: 88%
Anomalías de pieza media:35%
Anomalías de flagelo:32%
* N >= a 4%
Índice de Teratozoospermia 1.55
>10 PIO/ CAMPO VISCOSIDAD AUMENTADA TERATOZOOSPERMIA
Me podrían ayudar que dice gracias
hola tengo 2 años intentando quedar embarazada, ya me realize un variso estuduios al parecer yo estoy bien , quisiera saber como esta el diagnostico de mi pareja se realizo espermograma
sus resultados fuero estos .
parametro
volumen:1 ml
aspecto :gris opalecente
ph:7.0
viscocidad :aumentada
licuefaccion: 40 minutos
PARAMETRO:
CONCENTRACION. 18.5 MILLINES/ML
CONCETRACION TOTAL :18.5 MILLONES
MOVILIDAD :PROGRESIVOS :33.8 %
NO PROGRESIVOS:60.5%
INMOVILES: 5.7 %
CANTIDAD DE ESPERMAS MOVILES:6.2 MILLONES
VIALIDAD:95.4 %
MORFOLOGIA
NORMALES:35.8%
ANORMALES:64.2%
DEFECTO DE CABEZA:53.2%
DEFECTO DE PIEZA :9.7 %
DEFECTO DE FLAGELO:0.5%
RESIDUO CITOPLASMATICO :0.8%
¿Y si las pruebas decantan que hay un problema grave de fertilidad en el hombre?
Hola Amelia,
en función del resultado de las pruebas de fertilidad en el hombre, se recomendará una u otra técnica de reproducción asistida. Así, en caso de que haya un número ligeramente bajo de espermatozoides con movilidad medianamente buena, se recomendará probar la inseminación artificial (dando por hecho que la mujer no tiene problemas de fertilidad). En caso de problemas más graves, como muy baja concentración de espermatozoides o problemas serios de movilidad, se recomendaría recurrir a la fecundación in vitro.
De cualquier modo, el diagnóstico de fertilidad debe realizarse teniendo en cuenta tanto las pruebas de fertilidad del hombre como de la mujer y en función de los resultados y de este diagnóstico, nos decantaremos por realizar la técnica que mayor probabilidad de éxito.
Un saludo.